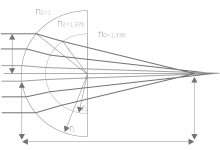
请在下面评论区提交网址

色盲:不合格。 根据《应征公民体格检查标准》,色盲(无法辨别颜色)是明确不符合参军条件的,所有军兵种均不接受。
色弱:有条件的合格。 色弱(辨色能力较弱,但能辨别颜色)在大多数情况下是合格的,但有一定限制。
具体依据和说明:
根据现行的《应征公民体格检查标准》第三十一条规定:
“色弱,色盲,不合格。”
但紧接着的注释中明确指出:“能够识别红、绿、黄、蓝、紫各单色者,陆勤人员合格。”
这意味着:
可以参军的情况:如果你只是色弱,但能准确识别红、绿、黄、蓝、紫这些基本单色,那么你符合陆军和武警等大多数陆勤岗位的体检要求。很多技术岗位、后勤岗位等都对色弱没有特殊限制。
受到限制的情况:
特定军兵种受限:海军、空军、火箭军等军种中,部分对辨色能力要求极高的专业岗位(如飞行员、潜艇兵、雷达观测、信号兵、侦察兵、某些特战岗位、化学检测等)可能会对色弱有更严格的限制或不接受。
特殊专业受限:需要快速准确辨识颜色信号、图表、线路的专业,色弱者通常不适合。
重要建议:
以正式体检为准:网络上的信息不能替代正式的征兵体检。最终结果以你参加当地武装部组织的正式征兵体检结论为准。体检医生会使用专业的《色觉检查图》进行测试。
提前自我检测:如果不清楚自己属于色弱还是色盲,可以提前去医院眼科或使用标准色觉检查图进行自测,做到心中有数。
咨询征兵办:最准确的做法是咨询你户籍所在地的县(区)人民武装部征兵办公室,他们能提供最权威、最新的当地政策和体检解释。
看最终兵种方向:即使色弱合格,在定兵和分配专业时,接兵单位会根据你的体检结论和部队岗位需求进行安排。
总结:
色盲肯定不能参军。色弱在大多数情况下(尤其是陆军和普通陆勤岗位)可以参军,但无法从事对辨色力要求极高的特定军兵种和专业。 请务必以官方正式的征兵体检结论为最终依据。祝你顺利!
本篇文章来源于微信公众号: 屈光说
2026年全国征兵(男兵)应征报名
今天(12月6日)开始
报名前须完成兵役登记
当年12月31日前年满18岁的男性公民,应当按照法律规定履行兵役登记义务。已经进行过兵役登记,有参军意向的可直接参加网上应征报名。
初次兵役登记时间:1月1日至9月30日
全国征兵(男兵)2026年应征报名时间
上半年应征报名:2025年12月6日至2026年2月10日24时
下半年应征报名:2025年12月6日至2026年8月10日24时
报名对象
高中(含中专、职高、技校)毕业生及以上文化程度的青年(含高校在校生),年满18至22周岁(2004年1月1日—2008年12月31日出生);
普通高等学校本专科毕业生、上半年符合毕业条件的毕业班学生,年满18至24周岁;
研究生毕业生及在校生放宽至26周岁;
初中毕业文化程度男青年,年满18至20周岁。
报名方式
登录全国征兵网:www.gfbzb.gov.cn
本篇文章来源于微信公众号: 屈光说




患者,男,30岁,于2019年9月在山东省鲁南眼科医院行双眼飞秒激光小切口角膜基质透镜取出术(SMILE)。术前患者否认其他病史。术前检查:屈光度:右眼-4.75 D,左眼-4.50 D,矫正视力均为5.0;眼压:右眼19.7 mmHg(1 mmHg=0.133 kPa),左眼19.7 mmHg;Pentacam测量角膜厚度:右眼583 μm,左眼586 μm。临床诊断:双眼中度近视。术中使用德国Zeiss VisuMax飞秒激光治疗,角膜帽厚度120 μm,治疗切口宽度为3 mm,位于120°方位,取出角膜基质透镜最厚处厚度为:右眼89 μm,左眼85 μm。手术过程顺利。
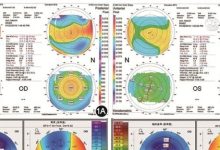
术后第1天患者自述右眼畏光、流泪症状较左眼明显,且视物较左眼稍模糊。裸眼视力:右眼5.0,左眼5.1。综合验光:右眼-0.75 D×65,左眼-0.25 D-0.50 D×95。角膜地形图检查正常。眼前节裂隙灯显微镜检查示右眼结膜轻微充血,角膜帽中央区6 mm范围内层间弥漫性、细沙状混浊,轻度水肿,愈近瞳孔区程度越重(见图1A),左眼正常。诊断为右眼SMILE术后弥漫性层间角膜炎(Diffuse lamellar keratitis,DLK)。给予患者糖皮质激素和非甾体类滴眼液冲击治疗,氯替泼诺滴眼液滴眼1次/15 min,普拉洛芬滴眼液滴眼1次/15 min,左氧氟沙星滴眼液滴眼4次/d。2 h后糖皮质激素和非甾体类滴眼液滴眼频率改为1次/1 h,4 h后改为6次/d。术后1周复查,患者自觉右眼仍有视物不清感。眼科检查:视力:右眼4.9,左眼5.1;综合验光:右眼-5.25 D×125,左眼+0.25 D;眼压:右眼9 mmHg,左眼11.7 mmHg;眼前节裂隙灯显微镜检查示右眼角膜帽层间炎性反应范围明显缩小,瞳孔区偏颞侧直径2.5 mm范围内层间炎性反应混浊程度较密集,愈近中央程度越重,此范围外角膜帽层间炎性混浊水肿程度较前明显减轻,见图1B;角膜地形图检查示右眼颞下方区域角膜曲率值最低值(33.4 D),较左眼对应区域曲率值(38.9 D)明显更低,见图2A;眼前节光学相干断层扫描(OCT)检查示右眼瞳孔偏颞下区域角膜帽后部基质和基质床面深部基质呈倒梯形样高反光,深度波及到内皮面,见图3A。嘱患者继续按前方案用药。术后2周复诊,自述右眼仍有视物不清感。视力:右眼4.6;左眼5.1。综合验光:右眼+1.00 D+2.25 D×135,左眼+0.25 D;眼压:右眼10 mmHg,左眼12 mmHg;眼前节裂隙灯显微镜检查:瞳孔区偏颞下方角膜前基质2 mm范围内混浊,程度较前明显减轻,见图1C;角膜地形图检查示:右眼角膜曲率最小值(34.1 D)较前有所升高,见图2B。左眼未见明显变化。OCT检查:右眼瞳孔偏颞下区域角膜帽后部基质和基质床面深部基质倒梯形样高反光范围减小,密度较前降低,见图3B。嘱患者用药仍维持在6次/d。术后1个月复诊,患者自述视力较前有明显提升。眼科检查:视力右眼4.9,左眼5.1;综合验光:右眼+0.50 D×125,左眼+0.25 D;眼压:右眼13.0 mmHg,左眼11.3 mmHg;眼前节裂隙灯显微镜检查示右眼原病变区能分辨出轻度云翳样改变,见图1D;角膜地形图检查示右眼角膜曲率最低值为35.4 D,较前次复诊时有增高,见图2C;OCT示病变区高反光区波及范围较前减小,程度明显减轻,见图3C。



DLK是板层角膜手术后一种非感染性角膜炎症。Smith和Maloney于1998年首次报道此病[1]。有文献报道SMILE术后有0.98%的病例出现DLK[2],表现为角膜瓣下基质层间的弥漫性白色颗粒状浸润,一般手术后1周内发病,但也有迟发型发病的情况,其可以引起术眼视力下降、眼红、眼疼、畏光、流泪和异物刺激等症状。炎症仅局限于角膜瓣下基质层间,无角膜瓣(帽)或角膜基质的浸润。根据裂隙灯显微镜下炎症是否累及视轴区及炎症反应程度分为4级[3]:Ⅰ级,角膜瓣周边部出现白色颗粒状细胞,视轴中央部分未受累及;Ⅱ级,白色颗粒状细胞累及角膜中央区;Ⅲ级,视轴中央部受累加重,白色颗粒状细胞簇集成团,而周边受累较轻,患者可出现视力下降;Ⅳ级,大量炎症细胞集聚,角膜中央基质液化,大泡形成,可遗留永久性瘢痕。有研究观察了SMILE术后590例(1 112眼),11例患者的18只眼发生DLK,13眼(72.2%)为Ⅰ级,4眼(22.2%)为Ⅱ级,1眼(5.6%)为Ⅲ级[4]。本例患者根据裂隙灯显微镜下表现,程度已达到Ⅳ级标准。DLK程度较重的情况时,炎症细胞释放胶原酶导致角膜基质消融,可造成不同程度的远视漂移[5],本例患者术后2周时发现较为明显的远视偏移,但随着用药治疗后炎症程度的减轻,远视漂移程度逐渐减轻。DLK发病的内源性因素与上皮缺损有关,可发生在手术后很短时间或术后数月内[6]。也有报道特殊情况下发生的DLK,如SMILE术后4年在外伤后发生了DLK[7],LASIK术后3年行角膜胶原交联后发生了DLK[8],以及SMILE术后6个月因为阻塞性睡眠呼吸暂停(OSA)行持续正压通气治疗后发生DLK[9]。目前国内也有少量DLK报道[10,11,12],大多数程度较轻,本病例是SMILE术后发生的Ⅳ级DLK,治疗效果也较好。SMILE术后与LASIK术后DLK的发生有共同的因素,但SMILE手术以下几种因素可能不同于LASIK:①角膜基质透镜分离过程使用分离器械分离基质透镜过程较长,增加了角膜创伤的风险和器械表面外源性因素残留的风险;② SMILE封闭的角膜帽囊袋状结构,增加了外源性物质残留可能和清除的难度;③全身免疫性疾病的存在也可能是增加DLK发病风险不可忽略的因素。本例患者仅右眼发病,且同期手术病例未见发病。回顾本例手术过程,发现右眼角膜基质透镜分离用时较左眼长,且分离器械往复动作较左眼次数多,这可能是造成右眼发病的原因。Hoffman等[13]报道大剂量口服和局部滴用糖皮质激素对第3期的患者有很好的疗效,可避免进行角膜瓣下的冲洗。非甾体类抗炎药物应用可以显著减缓DLK进展的速度,降低疾病的严重程度,以及术后不适和疼痛的程度,更好地促进伤口愈合[14],可作为糖皮质激素的辅助性治疗措施。
DLK作为SMILE术后的早期并发症,应引起足够的重视,其发病的原因仍需要进一步研究证实。手术后早期的诊断和糖皮质激素类药物的应用非常关键,但需要监测眼压变化。若能早期诊断,及时正确治疗,一般预后较好。
[template id="4365"]尽管公众对眼压的关注度较低,但这一指标却是评估眼健康的重要参数。眼压异常升高可能诱发青光眼,导致视力丧失。青光眼是三大致盲眼病之一。因此,了解和管理正常眼压(IOP)至关重要。本文将围绕正常眼压、如何测量眼压,以及眼压对预防青光眼的重要性三个方面展开。
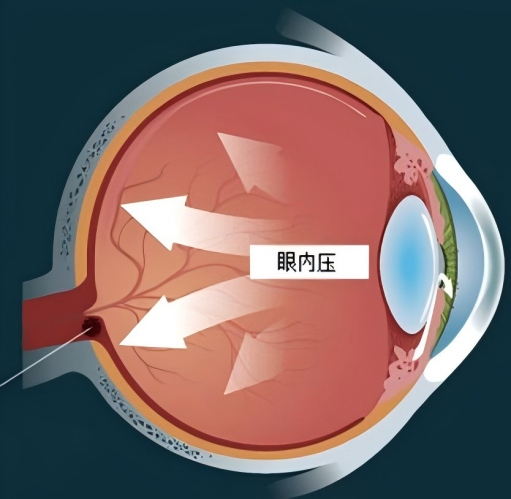
眼压是眼球内容物作用于眼球壁及内容物之间相互作用的压力,正常人的眼压稳定在一定范围内,以维持眼球的正常形态,使各屈光介质界面保持良好的屈光状态。眼压受房水流动的影响,房水的产生和排出之间的平衡决定了眼压。
临床通常使用眼压计测量眼压,眼压计具备快速、无创的优势,可在常规眼科检查中使用。下面我们来看看什么是正常眼压。
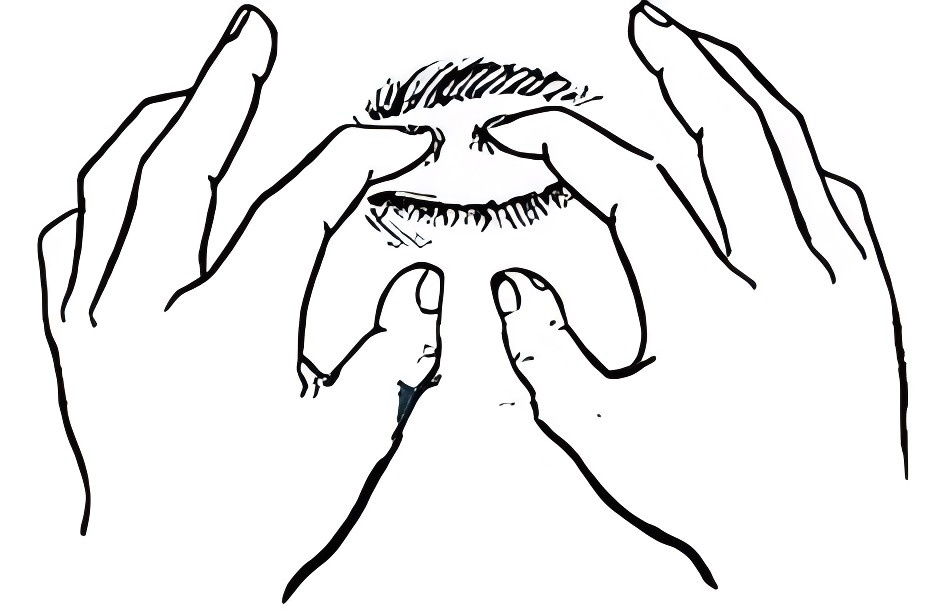
还有一种方法可以粗略判断眼压——指压法测量眼压。闭上眼睛,用食指轻轻触摸眼球,感受眼球的波动感。如果触摸时有嘴唇一般的柔软度,就属于正常眼压;如果触摸时感觉像鼻尖一样的硬度,眼压达到了中度升高的状态;倘若触摸与额头差不多硬,就属于是高眼压状态。通过这个小技巧,可以粗略判断出眼压是否正常,如果有明显不适的话,自测过后尽早看医生。
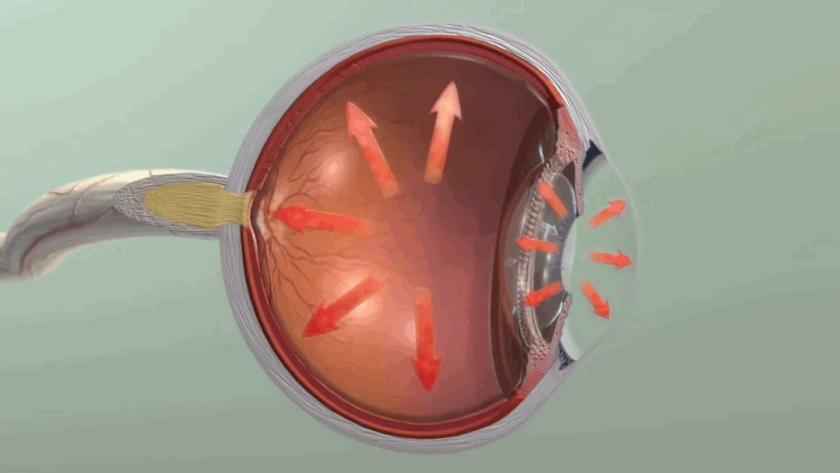
正常眼压范围通常在10到21mmHg之间,能最小化对视神经损伤的风险。但是,所谓的“正常眼压范围”可能因人而异,有些人的眼压略高或略低,但眼睛仍然健康。以下几点值得注意:
大多数人的正常眼内压范围为10-21mmHg,如果眼压>24mmHg则为高眼压,眼压<8mmHg则为低眼压。正常人眼压平均值为15.8mmHg(1mmHg≈0.133kPa),标准差2.6mmHg。从统计学概念,也就将正常眼压定义在10~21mmHg(均数±2×标准差)。
临床学上来讲需24小时测量眼压即昼夜眼压的曲线,一般一天测6-7次,这对青光眼的判断和诊治非常重要。
眼压正常情况下在一天内是会存在波动的,正常人一天当中正常眼压波动是2-3mmHg,一般在早晨最高,晚上或深夜时降至最低。如果眼压一天内眼压波动在5mmHg之内是正常的,如果≥8mmHg,就认为是病理性眼压波动。
实际上正常人群眼压并非呈正态分布,正常眼压可能因个体差异,如年龄、遗传或整体健康状况等有所不同,因此,不能机械地把眼压>21mmHg认为是病理值。
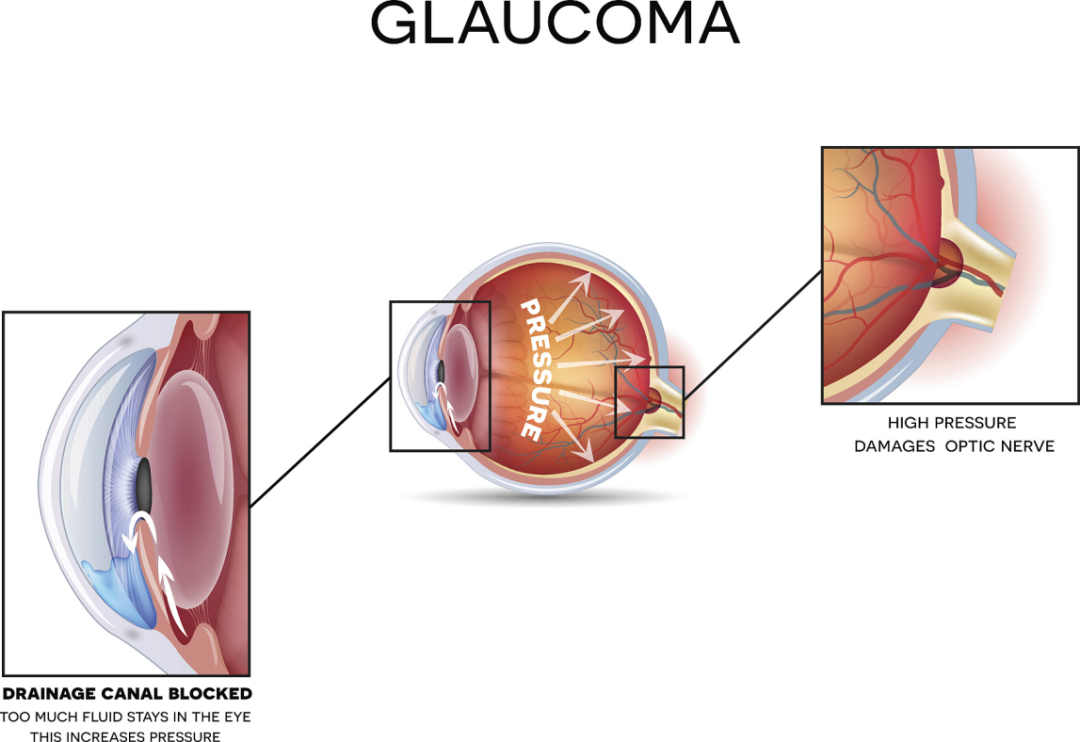
眼压升高是罹患不同类型青光眼的主要风险因素。其原理如下:
视神经压力增加:眼压升高可能压迫视神经纤维,从而导致不可逆转的损伤。因此,定期的眼科检查确保眼压保持在正常范围内是必要的。
高眼压是青光眼发生的高危因素。研究结果证实眼压每升高1mmHg,青光眼发生的风险将增加12%,未经治疗的高眼压症进展为原发性开角型青光眼的比例为每年0.5%~2.0%。
请记住:高眼压的持续时间越长,视神经损伤的风险就越大。如果能维持正常眼压,可降低视神经受损的可能性。
对于眼压持续升高的患者,应采取特殊的预防措施,因为在损伤造成之前,通常没有明显症状。因此,需定期进行眼科检查以监测和维持正常眼压。

原发性开角型青光眼通常发生在眼压过高时,而正常眼压性青光眼患者即使眼压正常,视神经也会受损。正常眼压性青光眼患者的眼压通常保持在10-21mmHg的范围内,但由于视神经血液供应不足,长期以往可能导致损伤。
以下是正常眼压性青光眼和开角型青光眼的对比:
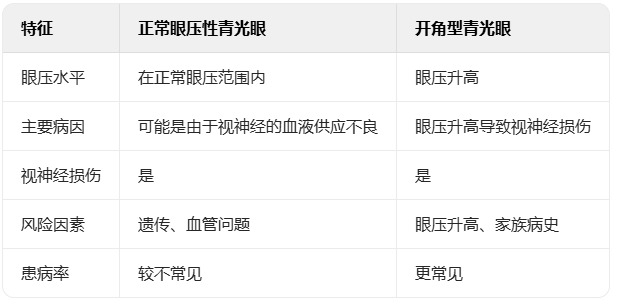
因此,即使眼压在正常范围内,定期进行眼科检查对于监测视神经健康依然至关重要,特别是有青光眼家族病史的人群。
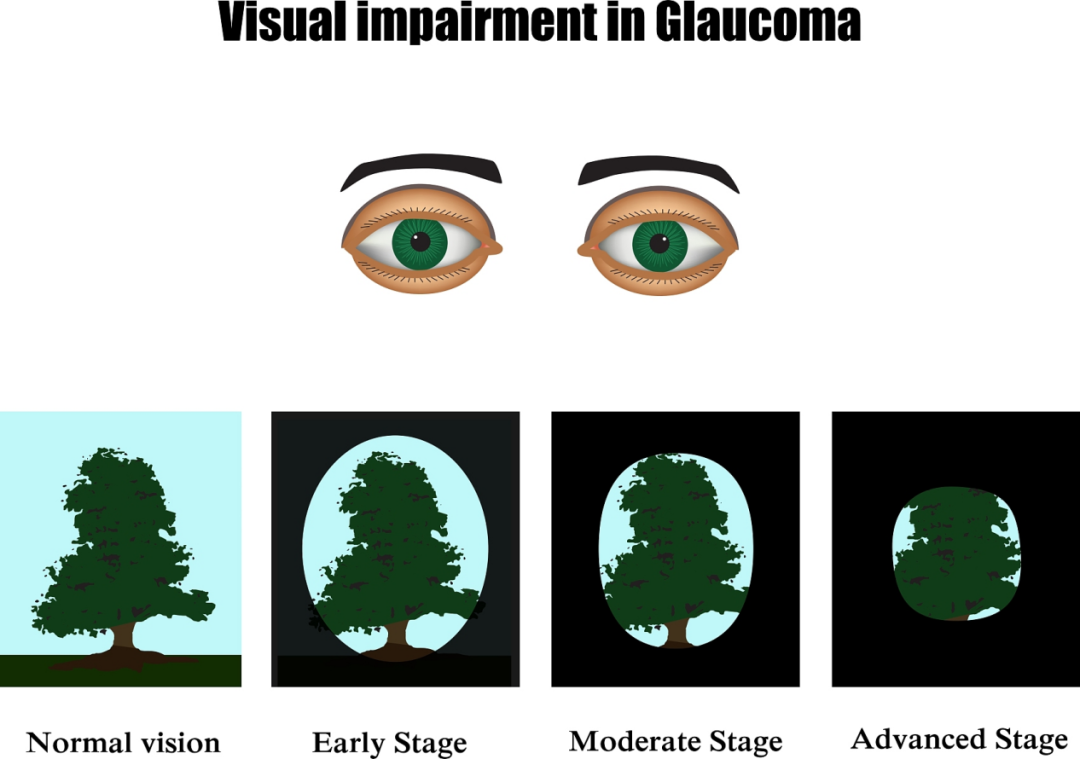
控制眼压是预防青光眼最关键的步骤之一,以下是一些有效地管理眼压的方法:
药物治疗(滴眼液):医生通常会开具滴眼液,以减少眼内液体的生成或改善其排出,从而降低眼压。
激光治疗(SLT):选择性激光小梁成形术是一种改善液体排出的手术,特别是在滴眼液治疗效果不佳时。
改变生活方式也有助于控制和预防眼压升高:
锻炼:坚持运动有助于降低眼压,改善整体健康状况。
健康饮食:均衡饮食,多吃绿叶蔬菜、水果和omega-3有助于保持眼睛健康,维持正常眼压。
良好的作息时间:不熬夜,保证充足的睡眠。
不在黑暗的环境中看电视、玩手机,在暗处用手机尽量开灯。
尽可能避免长时间趴在桌子上睡觉,不要用力揉眼睛。
不要一次性大量饮水,1次饮水不宜超过300ml,喝水时建议少量多次。
正常眼压在10至21mmHg之间。这个范围对大多数人来说是安全的,保持在这个范围内有助于保护视力和眼睛健康。
23mmHg的眼压是异常的。虽然不算极高,但可能预示着患青光眼的风险。定期检查可以帮助监测和管理眼压。
眼压高于24mmHg或小于8mmHg有损伤视神经风险。若不及时治疗,最终可能导致视力丧失。
右眼和左眼的正常眼压范围为10至21mmHg。双眼通常保持相似的眼压水平,这有助于预防青光眼等疾病。
感谢您的阅读和支持!记得关注【医信眼视光】公众号,这里将分享更多的知识和资讯,如果您有任何疑问或建议,欢迎私信或留言与我们交流哦!

本篇文章来源于微信公众号: 屈光说

本篇文章来源于微信公众号: 屈光说